Блефарит век: внешние признаки и лечение. Что такое блефарит век: симптомы и лечение у взрослых и детей Препараты для лечения блефарита
Если вас настигло такое заболевание, как клещевой блефарит, то важно узнать его симптомы, причины, методы лечения народными средствами и медицинскими, средства профилактики, а так же рекомендации и запреты.
Суть болезни
Клещевой блефарит. Источник: glazam.infoДемодекозный блефарит – воспалительное заболевание, поражающее края век, вызываемое клещами вида Demodexfolliculorum (железница фоликуллярная).
Основной контингент это люди среднего и пожилого возраста. Данный клещ постоянно живет в каждом человеке и животном, но нормой считается примерно 2 насекомых на 15-16 ресниц.
Если в помещении достаточно влажно и при этом существует нормальная комнатная температура, то клещ может свободно перемещаться на постельное белье или одежду. Причём жизнедеятельность его не нарушается в течение нескольких суток.
Излюбленная локализация клеща – веки, кожа лица, область надбровных дуг, лоб, носогубные складки и подбородок, наружный слуховой проход.
Продукты жизнедеятельности клеща способствуют:
- аллергизации организма,
- развитию Acne rosacea на лице, себореи;
- вызывают специфическое поражение глаз — демодекозный блефарит и блефароконьюктивит.
Заболевание носит хронический характер с сезонными обострениями весной и осенью. Клиническая картина демодекоза преимущественно регистрируется у лиц с ослабленной иммунной системой, аметропиями и нарушениями обмена веществ, часто — в пожилом возрасте.
Встречается у детей с хроническими заболеваниями желудочно-кишечного тракта и легких, некорригированной рефракционной патологией (дальнозоркость).
При появлении белесых наростов, зуда в области век следует посетить врача. Клещевой блефарит тяжело вылечить, этот процесс занимает не менее 2 месяцев.
Клещевой блефарит: симптомы
Симптомы и проявления (усталость глаз, зуд, отек, гиперемия краев век, появление чешуек у корней ресниц в течение длительного времени) и высокая степень инвазивности (заразности окружающих) позволяют обнаружить демодекоз уже при визуальном осмотре.
Характерен вид пораженного века:
- налет по краю век,
- реснички слипшиеся,
- окружены корочками в виде муфты.
В анамнезе:
- частые ячмени,
- выпадение ресниц,
- рецидивирующая угревая сыпь,
- псориаз.
Лабораторное исследование крайне простое, не требует специальной подготовки и возможно в присутствии больного прямо в кабинете.
Но основной особенностью формы является наличие белесых муфточек вокруг ресниц. При запущенной стадии клещи перемещаются на лицо, вследствие чего образуются шелушащиеся участки, которые при этом зудят.
Они могут располагаться в носогубных складках, на и между бровями, на подбородке. Возбудитель демодекозного блефарита располагается в ресничных фолликулах, поэтому воспаление затрагивает, в первую очередь, край века.
Первыми признаками инфицирования служит зуд, шелушение и покраснение кожи. Веко утолщается, появляется ощущение тяжести, отечность. Глаза начинают слезиться.
Отличительной чертой недуга служат наросты серовато-белесого цвета, окружающие основание ресницы. Чрезмерная сухость роговой оболочки вызывает резь, ощущение попадания в глаз инородного тела.
Ресницы становятся ломкими, истончаются, усиливается их выпадение. По линии роста образуются белые наросты. Гнойные выделения скапливаются в уголках глаз, появляется ощущение пленки.
Зуд переходит на кожу лица. В тяжелых случаях возникают небольшие по размеру болезненные изъязвления.
С каждого глаза берется по 8 ресниц: четыре с верхнего века, четыре с нижнего. Они помещаются на предметное стекло в каплю щелочного раствора или смеси из 1 мл глицерина и 9 мл физраствора.
Накрываются покровным стеклом и рассматриваются под микроскопом. Подобное исследование дает возможность быстрой диагностики.
Причины развития заболевания
 Источник: tutzud.ru
Источник: tutzud.ru
Заражение демодекозным блефаритом происходит контактно-бытовым путем. Рассадником инфекции становятся постельные принадлежности (подушки, наполненные перьями) или домашняя пыль.
Причиной развития заболевания служат также нарушения в работе внутренних органов: болезни ЖКТ, печени, нервной или эндокринной системы.
Немалую роль играют и факторы наследственности. Дети подвергаются инфицированию демодексом на фоне педикулёза или гельминтоза.
В большинстве случаев после заражения век клещ Демодекс распространяется и на кожу лица. А поэтому существует риск возникновения следующих заболеваний:
- хроническое воспаление конъюнктивы,
- воспалительное поражение конъюнктивы и роговой оболочки,
- липидодефицитная форма ксерофтальмии (синдром «сухого глаза»).
Во избежание осложнений необходимо провести своевременное лечение. Факторы, влияющие на возникновение демодекозного блефарита:
- длительное воздействие высоких температур;
- ожог солнечными лучами;
- несоблюдение санитарных норм дома или на работе;
- офтальмологические операции;
- болезни нервной, сосудистой или эндокринной системы;
- заболевания пищеварительного тракта и печени;
- кожа, имеющая склонность к угревой сыпи;
- избыток различных процедур в косметологических кабинетах (чистка лица, пилинг, солярий и другие);
Диагноз ставится специалистом на основании осмотра, жалоб пациента и анализов. Чтобы определить возбудителя инфекции проводятся исследования в лаборатории.
Для этого у пациента берётся три - четыре ресницы с одного и столько же с другого века. Их помещают под микроскоп и при обнаружении демодекса на любой стадии развития диагностируют блефарит демодекозной разновидности.
Лечение
 Источник: fb.ru
Источник: fb.ru
Лечение демодекозного типа блефарита длится дольше, чем другие формы этого заболевания. Даже при соблюдении всех предписаний и рекомендаций врача избавиться от болезни можно примерно за полтора месяца, но для этого необходимо не только лечиться медикаментозными препаратами, но и с вниманием относиться к личной гигиене.
При демодекоз лечении обычно применяется массаж век с кремом демалан, который довольно эффективно уничтожает клеща демодекса.
До проведения массажа необходимо с помощью ватной палочки аптечной настойкой календулы или эвкалипта обработать веки. Также необходимо следить за тем, чтобы жидкость не попала в глаз.
После того, как высохнут веки можно приступать к самой процедуре массажа. Когда верхнее и нижнее веко соединены начинают массирующими движениями втирать крем демалан.
Массажные процедуры делаются дважды в день. И на первом этапе это лечение продолжается 20 дней.
После двухнедельного перерыва, на втором этапе демодекоз лечения массажом осуществляется с кремом блефарогель №2.
Сопутствующим средством на втором этапе борьбы с клещем демодекса обычно используется гомеопатический препарат сульфур йод, йодистая сера, которая успешно борется с клещем. Принимать следует месяц по 8 горошин до еды три раза в день, рассасывая их, как валидол.
Физиотерапевтические процедуры ускорят выздоровление. Электрофорез, ультравысокочастотная терапия, ультрафиолетовое облучение, магнитотерапия – это наиболее эффективные методы лечения недуга. Не посещайте баню, сауну, бассейн во время лечения.
Также необходимо укреплять иммунную систему, нормализовать функциональность пищеварительного тракта. Чтобы избежать рецидивов, следует периодически проводить профилактику с использованием специальных средств, например, Блефарогель-2.
Необходимо соблюдать санитарные нормы, беречь глаза от агрессивного влияния окружающей среды.
Необходима нормализация обменных нарушений, лечение дисбактериоза, сопутствующих заболеваний ЖКТ и легких, постоянная очковая коррекция рефракционной патологии (у всех возрастных групп).
Для повышения иммунологической устойчивости рекомендуется использование препарататов нормализующих иммунитет. Лечение демодекоза должно быть психотерапевтическим.
Типичная схема лечения клещевого блефарита
 Источник: bezvrediteley.ru
Источник: bezvrediteley.ru
При рассмотрении основных народных средств лечения блефарита стоит отметить, что общий принцип состоит из трех базовых шагов.
- Использование специальных теплых компрессов, способствующих прогреванию желез и эвакуации секрета, который они обычно выделяют. Для этого используется ткань, вымоченная в воде, или специальный шарик на основе ваты, марли.Компресс должен быть сделан таким образом, чтобы ожоги кожи были исключены. Для получения результата достаточно проведения пятиминутной процедуры по 4 раза за дневной период.
- Вторым направлением лечения блефарита при блефарите является проведение мероприятий по очищению век от перхоти, которая успела на них скопиться, а также от корочек и прочих элементов отделяемого секрета.Для решения этой задачи рекомендуется применение нескольких капель детского шампуня, который разведен в достаточном количестве воды. Нужно взять ватный шарик или специальную марлевую салфетку и начать процесс очищение вдоль края век.
- Следующим этапом при проведении лечения блефарита является использование специального антибактериального состава в форме мази. Чаще всего для этих целей используется антибиотик тетрациклин.Также рекомендуется применение комбинированных составов с кортикостероидным веществом, однако их применение допустимо только при условии коротких курсов.
Медикаментозная терапия
 Источник: medknsltant.com
Источник: medknsltant.com
Для уничтожения гнилостных бактерий на краях век используют антисептические средства: зелёнка, спирт 70% или спирт с добавлением эфирного масла.
Также следует обрабатывать веки гелем Метрогил (трижды за сутки) или цинко-инхтиоловой мазью и метронидазолом. Для уничтожения бактерий используются следующие препараты: Тобрекс, Ципромед, Тетрациклин мазь, длительность лечебного курса – 1 неделя.
Также врач назначает антигистаминные капли, такие как Офтан-дексаметазон, Максидекс. Для устранения аллергической реакции рекомендуется использовать Лекролин, Опатанол и т. д.
Если клещевой блефарит дополняется хроническим воспалением конъюнктивальной оболочки, то врач назначает противовоспалительные капли: Индоколлир, Дикло –ф и т. д.
Продукты жизнедеятельности клещей способствуют аллергизации человека. Для снятия местных токсикоаллергических реакций целесообразно использование мази «пренацид» (смазывание краев век дважды в сутки в течение 5-7 дней) или инстилляции микродоз кортикостероидов (6-8 раз в день).
При наличии гнойного блефароконьюктивита/ блефарита рекомендуется глазная мазь и капли «колбиоцин» или «эубетал-антибиотик» (4 раза в день-10 дней).
При наличии чешуйчатого блефарита рекомендуется предварительный 2-3 дневный туалет краев век. Эффективность медикаментозного лечения повышается при проведении физиотерапии: массажа век, магнитотерапии, озонотерапии (10 процедур на курс ежедневно или через день).
Медикаменты
 Источник: aokulist.ru
Источник: aokulist.ru
Для борьбы с размножением клеща врачи назначают медикаментозные средства в зависимости от стадии заражения, например:
- гель « Метронидазол» - противомикробное средство (курс лечения - два-три месяца);
- мазь «Тетрациклиновая», глазные капли «Тобрекс», «Ципромед» - антибактериальные средства, направленные на предотвращение бактериальных инфекций (курс одна-две недели);
- для недопустимости других инфекций, применяют антисептические средства: глазные капли «Витабакт», «Окомистин» (курс одна-две недели);
- при наличии аллергических признаков назначают антигистаминные капли для глаз: «Опатонол», «Лекролин» (курс неделя);
- при добавлении к инфекции неинфекционных заболеваний назначаются нестероидные глазные капли: «Индоколлир», «Дикло-ф»;
При жалобах на сухость глаза выписываются глазные капли типа «Искусственной слезы» (курс один-два месяца).
Немедикаментозная терапия
 Источник: zdravstvuy.info
Источник: zdravstvuy.info
Полезно также несколько раз в день просто протирать веки отварами календулы, эвкалипта, ромашки. Полезен и зеленый, чёрный чай. И обязательно после протирки делается массаж специальной палочкой, на одном конце которой есть шарик.
Чтобы повысить эффективность лечения и ускорить его процесс, обязательно применяется физиотерапия: УВЧ, электрофорез, УФО, массаж, магнитотерапия.
Противопоказано во время лечения париться в бане и принимать горячие ванны, так как это способствует активации и размножению клеща демодекс.
В качестве вспомогательной терапии больному назначаются средства для усиления иммунитета, витамины и минеральные комплексы. Особое внимание следует уделять чистоте постельного белья и полотенец больного.
Их необходимо кипятить или обрабатывать паром, сушить на солнце. Подобные мероприятия позволят избежать повторного заражения. При демодекозном блефарите рекомендуется консультация таких специалистов, как:
- дерматолог,
- диетолог,
- гастроэнтеролог,
- аллерголог.
На время лечения нужно ограничить потребление острой, кислой или соленой пищи, отказаться от похода в баню или сауну, посещения бассейна.
В лечении блефарита народными средствами для очищения кожи век применяют мыло с добавлением дегтя. При приготовлении раствора чайную ложку стружки растворяют в воде, после чего осторожно протирают глаза.
Действенное средство для лечения блефарита – прополис. Пять грамм вещества растворяют в воде (100 мл). Раствор закапывают в глаза по мере необходимости. Средство снимает раздражение, сухость, зуд. Хранить готовую прополисную воду надо не дольше двух суток.
При образовании язвочек на коже помогает сок каланхоэ или ихтиоловая мазь. Средства наносят на края век ватной палочкой. Простой домашний способ уменьшения отечности и зуда – компрессы из чая (черного или зеленого), отвара ромашки.
Тампоны накладывают по мере необходимости, оставляя на 20 минут. После этого можно дополнительно использовать капли «Систейн ультра».
Если корка не сходит и гноится, края век рекомендуется обработать зеленкой, наполовину разведенной растительным маслом. Подойдет для этой цели и спиртовая настойка ноготков. Веки трижды за сутки обрабатывают гелем «Метрогил» или цинково-инхтиоловым составом.
Запущенное клещевое поражение век приводит к развитию хронических патологий. Грамотная терапия избавляет от болезни, но не исключает повторного заражения. Поэтому предупредительные меры крайне важны для поддержания здоровья в дальнейшем.
Отличным дополнением к медикаментозному лечению могут быть ванночки или примочки из настоя шалфея, ромашки, календулы. Например, 1 столовую ложку сырья календулы завариваем стаканом кипятка.
Оставляем на 2 - 3 часа настояться. После процеживания, охлаждаем до температуры тела. Полученный настой затем необходимо перелить в небольшую емкость, которая способна быть приложенной к закрытому глазу и оказывать исцеляющее действие на пораженные блефаритом веки.
Приемлемым является использование 2 раза в день марлевой салфетки смоченной в настое календулы (шалфея, ромашки) и приложенной на 15 - 20 минут к больному глазу.
Не менее важно в борьбе с блефаритом вспомнить об укреплении общего состояния здоровья. Правильное питание, прогулки на свежем воздухе, крепкий сон в обстоятельствах организации блефарит лечения и тем более демодекоз лечения обеспечат повышение иммунного статуса больного.
Аптечные настойки корня женьшеня, элеутерококка, эхинацеи настоятельно необходимы в режиме лечения от блефарита. Только комплексный подход к проблеме блефарит лечения и демодекоз лечения способен противостоять очень непростому заболеванию глаз. И этой борьбе очень многое зависит от выдержки и терпения самого больного.
Клещевой блефарит: народные методы

- Симптомы демодекоза век
- Причины заболевания у человека
- К какому врачу обратиться?
- Диагностика
- Лечение демодекоза у людей
- Лекарственные препараты
- Как вылечить народными средствами
- Как делать массаж
- Возможные последствия и осложнения
- Профилактика
Демодекоз век – это заразная болезнь, появление которой провоцируется глазным клещом demodex Brevis и Folliculorum. Место локализации заболевания – веки и ресницы. Отсутствие лечения приводит к осложнениям: ухудшению зрения и глазным патологиям.
Симптомы демодекоза век
Офтальмодемодекоз бывает 2 видов:
- первичный – возникает на здоровых кожных покровах век;
- вторичный – развивается в комплексе с такими болезнями, как папиллома, блефарит и доброкачественными опухолями.
Главная симптоматика, которую вызывает глазной клещ:
- сильная утомляемость, сухость и резь в глазах, тяжесть век, ухудшение чувствительности роговицы;
- выпадение ресниц, образование на них чешуек и корки желтоватого цвета;
- скопление клейкой слизи в уголках глаз;
- повышенная слезоточивость, светобоязнь;
- частое появление ячменя;
- отёчность, выраженный зуд, жжение и покраснение век, появление небольших гнойников.
Вид демодекоза на ресницах и глазах можно рассмотреть на фото.
Причины заболевания у человека
Возбудители заболевания присутствуют у каждого человека, но, при отсутствии условий для размножения, они находятся в пассивном состоянии и не приводят к появлению дискомфорта.
Основные способы перенесения демодекса:
- тесный телесный контакт;
- использование постельного белья, изготовленного из перьев;
- общие средства личной гигиены и ношение одной одежды.
Развитие подкожного клеща происходит по ряду причин:
К какому врачу обратиться?
Как правильно лечить демодекоз определяет офтальмолог. При сильном поражении кожных покровов получите консультацию дерматолога.
Диагностика
В первую очередь врач проводит визуальный осмотр глаз, после чего назначаются:
При получении положительного результата после проверки, материал для анализов сразу выбрасывается – это минимизирует риск заражения здоровых людей.
Лечение демодекоза у людей
Лечение направлено на устранение негативной симптоматики и причины размножения демодекозного клеща, а также нормализацию защитного барьера кожи, гормонального фона и обменных процессов. На начальной стадии развития болезни терапия не займёт много времени, при осложнённой форме лечение затягивается на несколько месяцев.
Лекарственные препараты
Схема лечения включает в себя использование комплекса лекарственных средств, к которым относятся:
Таблетки, капсулы и драже
При демодекозе применяются следующие лекарственные средства:
- Трихопол – антисептический препарат, который эффективно блокирует активность демодекса.
- Доксициклин – в короткие сроки купирует негативные симптомы болезни.
- Пангамат кальция – устраняют зуд, снимают отёчность и воспаление век.
Описанные препараты принимаются 2 раза в сутки после еды с большим количеством жидкости. Длительность курса колеблется от 10 до 14 дней.
Капли
Лучшие капли для обработки уголков глаз:
- Карбахол;
- Физостигмин;
- Фосфакол.
При выявлении вторичной инфекции, для закапывания глаз используются антибактериальные капли:
- Левомицетин;
- Левофлаксацин;
- Ципрофлоксицин;
- Тобрекс.
Закапывайте по 1–2 капли в каждый глаз до 4 раз в сутки. Длительность терапии колеблется от 5 дней до 2 недель.
В случае появления аллергической реакции на веках применяйте капли антигистаминного типа:
- Акьюлар;
- Дексаметазон;
- Окуметил.
При выявлении аллергии вводите по 1 капле вышеперечисленных препаратов в каждый глаз от 2 до 6 раз в сутки. Если в течение 3 суток не появилось положительной динамики, следует поменять капли. Максимальная продолжительность лечения – до 14 дней.
Мази, гели, крема
Ускорить процесс выздоровления можно с помощью мазей, кремов и гелей:
| Вид лекарства | Название | Способ лечения |
| Мазь | Ихтиоловая | Наносить тонким слоем на повреждённый участок кожи 3 раза в сутки |
| Цинко-ихтиоловая | ||
| Тетрациклиновая | Наносить на воспалённую кожу тонким слоем при помощи ватной палочки от 5 до 7 раз в сутки | |
| Серная | Наносить мазь равномерным слоем на повреждённые кожные покровы, избегая ресниц. Продолжительность применения – от 7 до 12 дней | |
| Метронидазол | Наносить средство на поражённые кожные покровы 2 раза в сутки на протяжении 3–9 недель | |
| Перметриновая | Обрабатывать кожу век по 2–3 раза в день. Длительность – 2 недели | |
| Крем | Розамет | Обрабатывать кожу век утром и вечером |
| Гель | Блефарогель | Нанести гель на ватный тампон и очистить кожу в месте роста ресниц. Далее выдавить немного геля на палец и помассировать веки 2 минуты |
| Метрогил | Втирать гель в кожу век 2 раза в сутки |
Как вылечить народными средствами
Для достижения лучшего результата, используйте народные средства в комплексе с медикаментозной терапией.
Перечень наиболее эффективных рецептов:
- Горькая полынь. Залейте 2 ст. л. измельчённой травы 500 мл кипятка, дайте настояться 2 часа, процедите. Пейте настой в течение 6 дней. Схема приёма: 1 день – по 50 мл через каждый час, 2 день – принимайте настой через каждые 2 часа, оставшееся время делайте перерывы между приёмами в 3 часа. На каждый день лечения готовьте новый настой, для устранения горького привкуса разрешено добавить 1 ч. л. мёда.
- Алоэ. Отожмите из листка растения сок, добавьте 1 ст. л. воды, смочите в растворе ватные диски и приложите на 20 минут к векам. Компрессы устраняют отёчность и гиперемию. Повторяйте процедуру 1 раз в 2 дня на протяжении 1 месяца.
- Дубовая кора. Залейте 3 ст. л. измельчённой коры дуба 500 мл горячей воды и прокипятите 5 минут. Полученный отвар остудите, процедите и ежедневно промывайте им глаза.
- Настойка календулы. Обрабатывайте область вокруг ресниц. Лучше всего приобрести готовый аптечный препарат.
- Берёзовые лепестки. Соедините 20 г травяной смеси с 200 мл кипятка, оставьте настояться 30 минут, после чего процедите. Пейте по 20 мл 3 раза в день.
- Жёлтая глина. Разведите состав до состояния густой сметаны, перед сном нанесите на веки толстым, равномерным слоем, сверху наложите бинт. Смойте остатки средства утром тёплой водой.
- Чёрная смородина. Залейте 80 г сушёных ягод 500 мл воды, доведите смесь до кипения, проварите её 10 минут. Остудите отвар, смочите в нём ватные диски, положите на веки, на 15 минут. Частота проведения процедуры составляет 2–3 раза в сутки.
- Капустный сок. Смочите ватные диски в свежем соке капусты, положите их на 20 минут на веки. Повторяйте процедуру через день на протяжении 20 дней.
- Анабазис безлистный. Залейте 40 г сушёной травы 500 мл кипятка и проварите 10 минут, остудите, процедите. Протирайте поражённые участки по 3 раза в сутки.
Перед использованием натуральных препаратов предварительно убедитесь в отсутствии непереносимости компонентов, входящих в состав отваром и компрессов.
Как делать массаж
Дополнительный способ лечения демодекозного клеща является массаж кожи век. Делайте его за 20 минут до лечебных процедур.
Лечение подкожного клеща на дому без врачебной консультации может привести к офтальмологическим расстройствам тяжёлой формы, себореи и язвенному блефариту.
Профилактика
Для снижения риска заражения демодекозом, в профилактических целях рекомендуется:
- отказаться от курения и употребления спиртных напитков;
- избегать посещения саун и бань, при солнечной погоде носить солнцезащитные очки;
- заменять постельное белье не реже 1 раза в неделю;
- осуществить дезинфекцию одежды, заменить косметические и гигиенические средства;
- соблюдать правильно подобранную диету и регулярно принимать витамины.
При появлении первых симптомов демодекоза используйте капли, в дальнейшем выполняйте профилактику для предотвращения ремиссии заболевания. При тяжёлой форме болезни подберите комплексное лечение, включающее таблетки и средства для наружного применения. Не забывайте про массаж и средства народной медицины.
Что представляет собой это заболевание?
Блефарит - распространенное воспалительное заболевание век; чаще всего встречается у детей. Блефарит вызывает покраснение век и обычно поражает верхние и нижние веки сразу на двух глазах.
Различают чешуйчатый блефарит, характеризуемый появлением жирных чешуек, и стафилококковый (язвенный), при котором по краям век появляются крошечные язвочки, покрытые сухими корочками. Признаки той и другой формы могут наблюдаться одновременно.
Блефарит имеет тенденцию повторяться и становиться хроническим. Очень важно начать лечение до того, как процесс перейдет на другие структуры глаза.
Каковы причины развития блефарита?
Чешуйчатый блефарит обычно является следствием себореи волосистой части кожи головы, бровей и ушей; стафилококковый блефарит вызывается стафилококковой инфекцией. Блефарит может также развиться при вшивости, когда вши с бровей и ресниц раздражают края век.
Каковы симптомы блефарита?
Обычно человек жалуется на зуд, жжение, ощущение инородного тела в глазу. По утрам после ночного сна глаза могут быть липкими струпьями. Постоянное раздражение приводит к непроизвольному почесыванию глаз (края век вследствие этого краснеют) или постоянному морганию. Для чешуйчатого блефарита характерны грязноватые чешуйки у глаз; для язвенного - выделения из язвочек, появляющихся по краям век, выпадение ресниц; при педикулезе на ресницах могут находить гниды.
Как диагностируется заболевание?
Диагноз устанавливается на основании анамнеза и симптомов. При стафилококковом блефарите в посеве материала с краев ресниц обнаруживают возбудителя инфекции; при педикулезе - гниды на ресницах.
Как лечат блефарит?
Чтобы предотвратить рецидивы заболевания и осложнения, очень важно как можно раньше начать лечение. В зависимости от разновидности блефарита выбирают метод лечения.
При чешуйчатом блефарите следует ежедневно удалять чешуйки с ресниц палочкой-аппликатором, пользуясь мягким шампунем, а также чаще мыть голову и брови (см. ЧТО НУЖНО ДЕЛАТЬ ПРИ БЛЕФАРИТЕ).
При стафилококковом блефарите назначают мази с сульфаниламидами или антибиотики.
Если блефарит вызван педикулезом, удаляйте гниды (пинцетом) или смазывайте веки глазной мазью Eserine Sulfate . Следите, чтобы мазь не попадала на роговицу, так как возможны побочные явления (сужение зрачков, головная боль, раздражение конъюнктивы и затуманивание зрения).
САМОПОМОЩЬ
Что нужно делать при блефарите
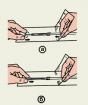
Ежедневно удаляйте чешуйки с краев век палочкой-аппликатором или чистой тряпочкой.
Делайте теплые компрессы. Наполните миску теплой водой, опустите в нее чистую тряпочку и выжмите ее. Приложите теплую ткань к закрытым глазам, но будьте осторожны, чтобы не обжечь кожу. Держите компресс на глазах, пока он не остынет. Продолжайте процедуру в течение 15 мин.
Блефарит глаз – название для целой группы глазных заболеваний, вызываемых различными причинами. Объединяет их одно - воспалительные процессы на веках. Патология длится долго, плохо поддается терапии, а в случае излечения возможны рецидивы.
Заболевание понижает работоспособность и качество жизни больного. В отдельных случаях он может лишить человека зрения.
При блефарите воспалительные процессы чаще всего являются двухсторонними и охватывают ресничные края глазных век. В большинстве случаев острое течение заболевания быстро переходит в персистирующую (хроническую) форму.
Обычно блефарит глаз не влечет за собой стойкую деструкцию зрения. Такое возможно только в запущенных случаях. Патология существенно ухудшает состояние и комфортность жизни больного, но заразной (контагиозной) не является.
Воспаление век чаще всего встречается у пожилых людей. Однако бывает и у детей, молодежи, пациентов среднего возраста.
Воспаления век бывают отдельным заболеванием, вызванным патогенными бактериями, клещами или грибками. Часто они - это следствие , дальнозоркости, кератоконъюнктивита ().
Блефарит также может быть симптомом, сопровождающим другие патологии: недостаток в организме микроэлементов или витаминов (гиповитаминоз); туберкулез; анемию; аллергию; хроническую инфекцию; диабет; заболевания носоглотки, зубов, желудочно-кишечного тракта (ЖКТ).
По коду МКБ-10 блефарит глаз имеет индекс H01.0.
Виды блефарита
В офтальмологии различают несколько видов блефарита глаз, рассмотрим наиболее часто встречающиеся заболевания:
Чешуйчатый блефарит
(Blepharitis squamosal) также называется простым блефаритом (Blepharitis simplex). При нем зудят, краснеют и утолщаются веки, развивается фотофобия (светобоязнь), уменьшается глазная щель. На основании ресниц появляются белые либо желтоватые чешуйки сухого эпителия и эпидермиса, плотно держащиеся на коже. Они схожи с перхотью.
Часто на веках просвечивают кровеносные сосуды. Пациент чутко реагирует на пыль и ветер. К концу дня больной чувствует сильное зрительное переутомление.
Офтальморозацеа
(Blepharitis rosacea) схож с чешуйчатым блефаритом, развивается на фоне дерматологических болезней лица. У большей части пациентов, страдающих розацеа, есть ее проявления на глазах. Но серьезные поражения век, склеры и роговицы глаз наблюдаются лишь у 18 процентов из них.
При офтальморозацеа в легкой форме может наблюдаться сухость и раздражение глаз, расстройства зрения. При тяжелом течении болезни появляются поражения поверхности глаз. Например, .
Язвенный блефарит
(Blepharitis ulcerosa) является наиболее тяжелой формой патологии, обычно наблюдается у молодых людей. Для нее характерны сильные боли. По краям век появляются сухие корочки и сочащиеся кровью язвы. С корками слезают ресницы, их лунки гноятся.
Новые волосы отрастают неправильно, часто веки лысеют. Редко веки заворачиваются либо рубцуются. Без своевременной терапии воспаление переходит на роговицу и конъюнктиву.
Аллергический блефарит
часто сопровождается . Появляется из-за аллергической реакции на пыль, растительную пыльцу и пух, косметику, шерсть, лекарства, парфюм, бытовую химию. У больного возникает отек и зуд век, появляется слезоточивость, резь в глазах и фотофобия.
Воспаление по большей части проявляется на обоих глазах. При хроническом блефарите глаз зуд становится нестерпимым. Весной, при цветении растений у пациента происходит обострение.
Мейбомиевый блефарит (Blepharitis meibomiana). При этом виде заболевания опухают сальные железы (мейбомии), расположенные в глубине хрящей век. Если их придавить, появляются желтые выделения. В уголках глаз скапливается гной. Патология часто протекает на фоне конъюнктивита.
При болезни возникает зуд век, сильный после ночного сна. Чешутся глаза, и из них текут выделения. С течением времени веки становятся толще и краснеют. На основаниях ресниц образуются белые хлопья.
Себорейный блефарит вызывается патологиями фолликул и желез ресниц. Нередко протекает на фоне себореи грудины и головы. На ресничных основаниях появляются маленькие сальные чешуйки серого цвета. Если их убрать, не образуется сочащихся кровью язв, характерных для язвенного блефарита. Редко ресницы выпадают либо седеют.
По местоположению блефарит глаз делится на такие виды:
- заднекраевой, воспаление затрагивает толщу век и поражает меймобии, осложнение при этой разновидности - деструкции конъюнктивы и роговицы;
- переднекраевой, патология охватывает лишь ресничные основания и делится по этиологии на стафилококковую и себорейную;
- ангулярный, в этом случае воспалительный процесс затрагивает глазные уголки.
Причины блефарита
Факторов вызывающих причины блефарита множество, но все они приводят к воспалению век. Некоторые больные обладают гиперчувствительностью к аллергическим агентам: пыли, косметике, цветочной пыльце, дыму, ветру и пр. В итоге у них появляется аллергический блефарит. При осложнении на слизистую глаз у таких пациентов диагностируется блефароконъюнктивит.
Часто сам блефарит глаз является причиной появления диабет или патологии желудочно-кишечного тракта: холецистит, колит, язва, гастрит. Эти болезни дестабилизируют у человека обмен веществ, это влияет на состояние глаз. Например, изменяется структура выделений сальных желез, выводные пути которых размещаются между ресницами.
Веки могут атаковать клещи Demodex. Они могут жить в волосяных фолликулах, сальных железах и на коже. Если иммунитет пациента понижен из-за болезни или других факторов, вредители становятся более активными. Проникая на ресницы и веки, провоцируют демодекозное воспаление.
Блефарит глаз часто наблюдается у пациентов с и которые не пользуются очками в следствии чего мышцы глаза сильно напрягаются. Испытывая дискомфорт, человек трет руками глаза, занося инфекцию, в следствии чего развивается блефарит.
Случается, что патологические микроорганизмы приносит в веки лимфо- и кровоток из больного зуба или иных инфекционных очагов. В таком случае развивается инфекционный блефарит.
Частые причины блефарита:
- пониженный иммунитет;
- общее ослабление организма;
- недостаток витаминов и микроэлементов;
- анемия;
- нарушения в обмене веществ.
Симптомы блефарита
Все симптомы блефарита бывают непостоянными, продолжительные периоды ремиссии сменяются ухудшением состояния больного. Часто симптоматика ярче выражена утром.
К основным симптомам блефарита относят:
- ощущение и песка в глазах;
- увеличенная чувствительность к свету (фотофобия);
- нарушения зрения (снижение его остроты, затуманенность, чувство пленки на глазах и пр.);
- зуд, резь;
- боль в глазах и веках;
- жирные чешуйки, корочки и перхоть у основания ресниц;
- отеки, воспаления, утолщение и покраснения век, чувство тяжести в них;
- образование пенистых выделений и гноя в глазных уголках;
- регулярное появление халазионов и ячменей;
- слезотечение или сухость глаз;
- неправильный рост (трихиаз), частичное или полное выпадение ресниц.
При заднем блефарите воспаляются выводные пути сальных желез. При переднем опухоль распространяется на фолликулы и основание ресниц.
Симптомы блефарита нередко ассоциированы с кератоконъюнктивитом. При этой болезни слезный секрет не выделяется в достаточных объемах или быстро испаряется. У большей части больных блефаритом есть и кератоконъюнктивит.
Когда воспаление век протекает на фоне розацеа либо себореи, то у пациента появляются соответствующие им симптомы.
Блефарит у детей: особенности и способы лечения
Блефарит у детей появляется при тонкой коже и рыхлых тканях век с малым содержанием жира. Частая причина патологии - заражение век золотистым стафилококком на фоне общего ослабления ребенка.
Уличные игры, общение с животными, обмен игрушками и прочее делают руки малышей грязными. Мыть их они не любят, но часто трут глаза в следствии чего в них попадают вирусы, микробы, яйца глистов, песок, пыль и другие патогенные агенты.
Дети могут болеть всеми видами блефарита. Патология долго может развиваться незаметно. Из-за этого терапию начинают, когда болезнь принимает острую форму.
Зачастую блефарит у детей развивается в вялотекущей форме, некоторые традиционные для него признаки не наблюдаются. Существует риск появления осложнений: флегмоны, мейбомита, кератита, конъюнктивита и пр. Из-за немытых рук малыши могут заразиться множественной инфекцией, которая провоцирует комбинированные формы блефарита.
Воспаление век у детей провоцируют:
- иммунодефицит;
- переохлаждение;
- нервные и физические нагрузки;
- текущие или излеченные инфекционные болезни;
- аллергии;
- хронические заболевания ЖКТ;
- заражение глистами;
- диабет;
- нарушения метаболизма;
- посторонние предметы в глазах;
- инфекционные очаги в носу, ротовой полости, на миндалинах и т.п.;
- гормональная перестройка организма при пубертатном периоде;
- несоблюдение глазной гигиены;
- врожденные зрительные патологии: , астигматизм, миопия;
- пищевые аллергии: диффузный нейродермит, диатез, чувствительность к молоку и т.д.;
- авитаминоз, дефицит белков, анемия из-за нарушенного всасывания в ЖКТ или заражения глистами.
- отечность, воспаленность, покраснение и зуд век;
- суженая глазная щель;
- появление корок на основании ресниц и их выпадение;
- покраснение белков и расширенные кровеносные сосуды на них;
- жжение, резь, ощущение постороннего предмета и пленки в глазах;
На фото показаны симптомы блефарита у детей.
Для терапии детского блефарита используются глазные капли: Мирамистин, Сульфацил, Пиклоксидин. Применяются и антибактериальные мази: Офтальмотрим, Ориприм, Колбиоцин.
Из физиотерапевтических способов лечения применяются: магнитотерапия, облучение ультрафиолетом, электрофорез с и витаминами, ультра высокочастотная терапия.
Из растительных средств для местного лечения используются настойки календулы и аптечной ромашки. Они обладают противовоспалительным действием.
Кроме терапевтических мер ребенку корректируют диету, при аллергическом блефарите она должна быть гипоаллергенной.
Диагностика блефарита
Диагностика блефарита глаз основывается на клинической картине болезни. Она складывается из жалоб пациента (анамнеза), данных его осмотра, выявления сопутствующих болезней и лабораторных обследований.
Первоначально офтальмологом определяется острота зрения пациента. Для выявления миопии, астигматизма, пресбиопии, гиперметропии врач исследует состояние аккомодации и рефракции глаз.
Затем проводится . Это визуальный осмотр для определения структуры и состояния слезной пленки, конъюнктивы, ресниц, роговицы и краев век. При обследовании используется щелевая лампа (офтальмологический микроскоп).
1. Если это необходимо, в диагностическом центре делается дополнительный анализ. Он выявляет микробный, клеточный состав соскоба с конъюнктивы, отделяемого основания ресниц и секрета расположенных там желез.
2. Демодекозный блефарит диагностируется при микроскопном исследовании удаленных ресниц. С обоих глаз их берется по пять штук. Диагноз подтверждается, если лаборант обнаруживает 6 или больше подвижных Demodex, их личинок у ресничных корней. Если клещей меньше, значит человек носитель, но не больной.
3. При подозрении на инфекционный блефарит осуществляется бактериологический посев мазка с конъюнктивы.
4. Если причина болезни - аллергические реакции, пациент посещает аллерголога. Тот назначает пробы на аллергию.
5. При подозрении на заражение глистами врач назначает проведение анализа фекалий на их яйца.
6. Хронический блефарит с утолщением оснований ресниц дает повод подозревать карциному, базальноклеточный или плоскоклеточный рак. Чтобы подтвердить или опровергнуть прогноз, осуществляется гистологическая биопсия.
7. Дифференциальное обследование переднего блефарита производится, если у пациента онкология век или кератоконъюнктивит.
Тщательный уход за веками является основой лечения блефарита, не зависимо от причин заболевания.
Лечение блефарита
Лечение блефарита у взрослых и детей должно быть комплексным. Схема терапии включает следующие пункты.
Гигиена глаз
. Применяют теплые влажные компрессы, которые прогревают железы века ускоряя выделение секрета и прочищая отводящие пути. Для компресса используют салфетку из марли, шарик из стерильной ваты и мягкое полотенце. Они кожу обжигать не должны. Процедуру надо осуществлять четыре раза в сутки по десять минут.
Очищение век
. Салфеткой из марли или ватным тампоном смоченным в теплой воде детским шампунем движениями вдоль края век очищают их от корок, перхоти, чешуек и прочего отделяемого.
Первые два пункта дают возможность больному содержать веки в чистоте. Он удаляет при этом патологическое отделяемое и избыточно вырабатываемый секрет сальных желез. Это уменьшает опасность повторного инфицирования.
Укрепление иммунитета
. Больной принимает витаминные комплексы. Его рацион должен быть богат микроэлементами и витаминами, белком, жирными ненасыщенными кислотами. Если иммунодефицит пациента диагностирован при помощи иммунограммы, он принимает иммуностимулирующие средства.
Физиотерапия и массаж век при блефарите
. Пациент каждый день выполняет несложную гимнастику для глаз, а затем массирует веки для улучшения в них кровотока и снятия отека.
При инфекционном и демодекозном блефарите основой медикаментозной терапии является этиотропное лечение. Его цель - уничтожение возбудителя болезни. Оно проводится после очищения век.
Чтобы терапия была эффективной, перед ее проведением определяется причина воспаления. Затем по тесту антибиотикограммы определяется, какие антибактериальные и антисептические препараты наиболее эффективны против выявленного возбудителя.
При этиотропном лечении врач назначает:
При аллергическом блефарите врач прописывает антигистаминные средства: Супрастин, Лоратадин, Аллеркапс, Неоклер, Эриус и пр. Также эффективным средством является Гидрокартизоновая мазь.
При блефарите, сопровождаемым синдромом сухих глаз, врач назначает препараты, заменяющие натуральный слезный секрет: Визин, Офтолик, Ликонтин, Окуметил, Визиметин и пр. В первые дни средство закапывается на протяжении дня через каждый час бодрствования. Через 7-14 суток, когда наступает рецессия, дозирование препарата уменьшается.
В особо сложных случаях кератоконъюнктивита пациенту показано хирургическое закупоривание слезных точек. Они представляют собой начало носослезной протоки. Их местоположение - внутренние уголки глаз. Слезная точка отводит жидкость из глаз.
Лечение блефарита в домашних условиях
Многие задаются вопросом, как лечить блефарит глаз в домашних условиях. Кроме медикаментозной терапии, сотни лет выполняют лечение блефарита в домашних условиях народными средствами, которые могут быть очень эффективными. Но перед их использованием не стоит забывать, что такой вид терапии должен одобрить ваш лечащий врач. Вот самые эффективные рецепты которые можно без проблем сделать в домашних условиях:
1. Возьмите одну столовую ложку чистотела и насыпьте в половину литра кипящей воды. Вслед за тем, как отвар постоит получаса, процедите его. При помощи этой настойки делайте себе компрессы на глаза 3-4 раза в день на протяжении 15-20 минут.
2. При блефарите глаз очень полезен свежевыжатый сок алоэ . Пейте его три раза в сутки по одной чайной ложке. Или капайте в оба глаза (перед ночным сном) по две капли этой лечащей влаги.
3. Репейное масло обладает противовоспалительным эффектом. Оно способствует и росту волос. Смазывайте им основания ресниц. Делайте это перед ночным сном.
4. Хороший эффект дает следующий рецепт. Насыпьте в стакан воды (200 мл) одну столовую ложку семечек тмина . Размешайте смесь и поставьте вариться на медленный огонь около полу часа. После этого бросьте в отвар по чайной ложке листьев очанки, подорожника и цветков василька. Снимите настой с огня и поставьте на половину суток остывать в сухом и теплом месте. Далее прокипятите отвар 5 минут, процедите его через марлю и дайте ему остыть. Настой надо вносить в глаза по две капли два раза в день.
5. Противовоспалительный эффект ягод шиповника известен издавна. Насыпьте 10 их грамм в стакан воды. Кипятите 20 минут. Снимите с огня и процедите через несколько слоев марли. Промывайте глаза этим отваром каждое утро.
6. Воспаления век хорошо снимают листья эвкалипта . Варите две их столовые ложки (30 грамм) на водяной бане в стакане воды на протяжении 30 минут. Затем дайте отвару остыть и процедите через марлю, сложенную в несколько слоев. Полученный настой разведите кипяченой водой в соотношении 1:1. Используйте его для компрессов.
7. Лимонный сок снимает воспаления, ускоряет процессы регенерации тканей, насыщает их активными биологически веществами. Возьмите стакан кипяченой воды. Выжмите в него несколько капель из свежего лимона. Промывайте в течение месяца этим раствором глаза.
Профилактика блефарита
Важнейшее условие для успешной профилактики блефарита и дальнейшего воспаления век – это гигиена и очищение глаз. Эти процедуры производятся так же, как и при лечении блефарита.
Веки нельзя трогать, тереть, в особенности, если руки грязные. Так можно внести дополнительную инфекцию и травмировать основания ресниц. Это повлечет за собой тяжелую форму блефарита, который очень трудно будет излечить. Тут возможна и хроническая, неизлечимая форма болезни. При ней возможны продолжительные периоды рецессии, но не полное излечение.
При профилактике блефарита важно регулярно очищать и дезинфицировать глаза. С этой целью применяется раствор Фурацилина либо настои календулы, аптечной ромашки. Веки протираются от внешнего уголка движением к внутреннему глазному краю. Для процедуры используются тампоны из стерильной ваты.
Образ жизни и рацион больного должны быть здоровыми. Важно, чтобы в потребляемой пище было достаточно микроэлементов и витаминов.
При появлении патологий дыхательных путей, полости рта, желудочно-кишечного тракта их необходимо своевременно лечить.
Нужно избегать взаимодействия с аллергенными агентами, в том числе и сезонными, которые вызывают у больного воспаление век. Если это все-таки произошло, необходимо срочно обращаться к офтальмологу.
Женщинам лучше воздержаться от применения косметики. Она будет раздражать веки и слизистую глаза. Это ухудшит течение болезни и оттянет ее рецессию.
Видео
Блефаритом называют воспаление век. Процесс поражает чаще край века и может протекать в виде нескольких форм. Болезнь проявляется при недостаточном соблюдении гигиенических правил, загрязнении глаз попавшими извне частицами. Иногда блефарит имеет аллергическую природу. Нередко болезнь возникает после перенесенных инфекционных заболеваний, заболеваний пищеварительного тракта, особенно перешедших в хроническую форму, в том числе после глистных инвазий.
Гиповитаминозы, малокровие, сахарный диабет, первичные нарушения зрения, такие как не корригированные дальнозоркость или астигматизм, тоже способствуют появлению блефарита. Причиной может стать даже банальный грибок.
Проявления различных видов блефарита чаще всего сводятся к таким симптомам, как покраснение век, их увеличение, жжение. Рассмотрим подробнее разновидности заболевания.
Чешуйчатый блефарит, называемый также себореей, протекает хронически, длительное время, возможно даже до нескольких лет. Веки становятся толще, краснеют, и в результате глазная щель сужается. Больной жалуется на постоянный зуд и жжение, усиливающиеся на свету. Может отмечаться слезотечение. Между ресницами появляются беловатые, легко удаляемые чешуйки.
Как было выяснено в последнее время, блефарит чаще встречается у людей со светлой и тонкой кожей, светлым или русым цветом волос. Возможно, это обусловлено особенностями микрофлоры у таких людей, которая оказывается неустойчивой к повреждающим факторам. Есть еще одна теория возникновения, согласно которой люди с перечисленными признаками имеют более слабый иммунитет из-за того, что в их генотипе больше рецессивных генов - слабых, «подавляемых», которые не обеспечивают приспособление к среде так, как сильные- доминантные.
При этом заболевании основная опасность состоит в возможности распространения процесса на слизистую оболочку глаз, что может возникать при растирании их с целью уменьшить зуд.
Язвенный блефарит
редко можно обнаружить у малолетних детей. Частота его встречаемости повышается от среднего школьного возраста и старше.
Симптомы, как правило, те же, что и у предыдущей формы, однако часто они выражены более резко. В этом случае на краях века прикреплены серовато-желтые корочки. Снимаются они с трудом и оставляют после себя кровоточащую поверхность, похожую на язвенную. При самостоятельном их отпадении край века также остается изъязвленным. После заживления это может приводить к заметным косметическим дефектам: отсутствию или искажению роста ресниц, деформации края века. Язвенная форма в той же степени, что и предыдущая, может протекать с повреждением конъюнктивы.
Угловой блефарит имеет бактериальное происхождение. Он так называется потому, что поражает внутренний и наружный углы глаза. Кожа здесь утолщается, краснеет, как и близлежащая конъюнктива. Веки потрескавшиеся или изъязвленные. Из углов глаза выделяется в виде пены белая жидкость. Полость конъюнктивы дает полупрозрачное слизистое отделяемое.
Мейбомиев блефарит поражает специальные мейбомиевы железы, открывающиеся своим и протоками на краю века. Болезнь сопровождается появлением характерной картины. Веки толстые, покрасневшие. При отвороте века его внутренняя поверхность полупрозрачна, как бы пропитана маслом, и сквозь нее заметны увеличенные, заполненные секретом желтого цвета железы. Если их сдавить, происходит отделение их содержимого. Оно образует корочки, которые, раздражая слизистую глаза, приводят к появлению конъюнктивитов.
Демодикозный блефарит
вызывается клещом Demodex. Этот клещ может обитать на белье, одежде, пуховых подушках. Попадая на веко, он внедряется в волосяные сумки ресниц и живет там. Он сам и продукты его жизнедеятельности способствуют возникновению воспаления, что и дает характерную картину блефарита. Заживление идет медленно и не завершается до тех пор, пока полностью не будет уничтожен возбудитель. После выздоровления часто происходит тотальное выпадение ресниц.
Лечение блефарита
имеет различия в зависимости от вида. Общим здесь является обязательное создание гигиенических условий жизни и труда. Применяются меры, направленные на повышение иммунитета, больному назначается лечебное питание. Простой блефарит лечится при помощи удаления засохших корок и смазывания век зеленкой. При лечении язвенного блефарита используются компрессы с рыбьим жиром, смазывание антисептиками краев век и применение антибиотиков. Мейбомиев блефарит лечится в условиях лечебного учреждения, где секрет желез удаляет врач с последующей обработкой века обеззараживающими противомикробными средствами.
Блефарит не оказывает серьезного системного действия на организм. Это не опасное, но очень неприятное заболевание, потому что лечение в большинстве случаев приносит только временное облегчение, а через больший или меньший промежуток времени болезнь проявляется снова. Поэтому при возникновении повторения заболевания, а лучше даже при проявлении его впервые следует задуматься об общем состоянии своего здоровья, правильности образа жизни, чтобы вовремя предпринять меры по укреплению организма и миновать, таким образом, возможных осложнений, которые проявятся при дальнейшем протекании заболевания.
В понятие «конъюнктивит» входит группа заболеваний, вызванных разными причинами, но сопровождающихся почти одинаковыми проявлениями, включающими в себя главным образом воспаление слизистой глазного яблока и внутренней поверхности век, т. е. конъюнктивы. Кроме того, в ряде случаев поражается и роговица.
Причину, вызвавшую заболевание, обозначают в составе диагноза: например, аллергический, бактериальный конъюнктивит и т. д. Если заболевание вызвано вирусами или бактериями, следует иметь в виду, что в этом случае оно заразно, и учитывать возможность заражения через использование общего полотенца для умывания, косметики и др.
Конъюнктивитам в одинаковой степени подвержены мужчины и женщины, взрослые и дети, хотя некоторые из форм поражают людей преимущественно одного пола или возраста, например весенний катар. Больных чаще всего беспокоят такие проявления, как резь в глазах, жжение, светобоязнь, постоянное слезотечение.
Нередко предъявляются жалобы на чувство инородного тела под веками. Из глаз выделяется мутноватая или гнойная жидкость, по утрам склеиваются ресницы. В течение дня отделяемое постоянно скапливается во внутреннем углу глаза. При этом следует предостеречь больного, особенно если это ребенок, чтобы он удалял отделяемое чистым платком или салфеткой, а не руками, так как при попадании в глаза грязи или микроорганизмов с рук заболевание может усугубиться. Конъюнктива становится красной, воспаленной, отечной. Глазная щель может сужаться.
Примерно в 40 % случаев конъюнктивит сопровождается и общими проявлениями, среди которых лихорадка, головная боль, воспаление верхних дыхательных путей. Иногда также отмечается увеличение околоушных и подчелюстных лимфатических узлов.
Начало заболевания обычно острое, все признаки развиваются в промежутке от нескольких часов до суток. При своевременно начатом лечении конъюнктивит проходит спустя несколько дней или недель, в зависимости от его вида.
Одна из наиболее частых причин развития конъюнктивита - это бактерии. В зависимости от того, какой микроб вызвал заболевание, течение последнего имеет свои нюансы.
Пневмококковый конъюнктивит
вызывает пневмококк. Эта бактерия может, кроме того, привести к развитию бронхитов, воспаления легких и многих других заболеваний. Поэтому источником этой формы конъюнктивита может быть не только больной подобным заболеванием, но и человек, страдающий пневмонией или инфекциями дыхательных путей. Когда больной разговаривает или кашляет, бактерии выделяются вместе с капельками слюны или мокроты в воздух и могут оседать на слизистой глаз как на одном из самых доступных и благоприятных для развития заболевания мест.
Пневмококковый конъюнктивит чаще всего поражает детей до 7 лет. Если ребенок ходит в ясли, детский сад или бывает в каких-то других коллективах, следует до выздоровления изолировать его от других детей. В качестве профилактики для лиц, контактирующих с больным, можно предложить регулярное, около 3-4 дней подряд, промывание глаз слабым раствором борной кислоты. Среди моментов личной профилактики можно отметить соблюдение правил гигиены. Не стоит касаться глаз грязными руками, нужно использовать только свои полотенце и постельное белье.
Веки при пневмококковом конъюнктивите отекают. Мелкие сосуды глазного яблока часто разрываются, что обусловливает наличие кровоизлияний. Внутренняя сторона век воспаляется, на ней появляются неспаянные со слизистой, свободно удаляющиеся сероватые пленки, образованные воспалительным отделяемым. Сама слизистая оболочка выглядит красной и рыхлой. На ней кровоизлияний, как правило, нет, но сосуды хорошо заметны. Если поражается и роговица, основные ее изменения состоят в появлении мелких, быстро заживающих эрозий.
Более подробно о лечении, профилактике и восстановлении зрения Вы можете узнать здесь.
Зрение при этом на период заболевания резко ухудшается, все предметы кажутся нечеткими, расплывающимися. В местах язвочек зрение выпадает за счет помутнения роговицы. Однако это обратимо, и после заживления язвочек прозрачность роговицы обычно полностью восстанавливается.
Как правило, вначале воспалительные изменения отмечаются на одном глазу. Но почти всегда процесс переходит и на другой.
Состояние больного улучшается через 6-7 дней. Окончательное выздоровление наступает спустя 2 недели.
Гонококковый конъюнктивит
вызывает тот же возбудитель, что является причиной гонореи. Заражаться могут и дети, и взрослые. Заражение новорожденных происходит при прохождении плода через родовые пути, если мать больна гонореей. В этом случае заболевание называют гонобленорреей новорожденных. Взрослые заболевают после занесения микроорганизмов в глаза через не мытые руки, загрязненные отделяемым половых органов.
У новорожденных признаки заболевания проявляются быстро, еще до выписки из роддома. Симптомы появляются обычно на 2-й день после рождения, в редких случаях возможно их проявление уже через 8-12 ч. Веки ребенка отекают и приобретают синюшный оттенок, уплотняются. Глаза открываются с трудом. Все это сопровождается истечением из глаз грязно-красного жидкого отделяемого. Слизистая яркая, плотная, с многочисленными кровоизлияниями. Ребенок постоянно плачет, плохо спит. Может повышаться температура тела. Спустя 2-4 суток кровянистые выделения сменяются на гнойные. Отек уменьшается, веки становятся мягче.
При заражении гонококковым конъюнктивитом основная опасность заключается в том, что вполне вероятным становится поражение роговицы, ведущее к необратимым ее изменениям. Это становится причиной стойких нарушений зрения.
В результате длительного сдавливания роговицы уплотненной воспаленной конъюнктивой уменьшается приток свежей крови к ней, что приводит к снижению интенсивности обменных процессов, дефициту кислорода и питательных веществ. Поэтому возникают очаги омертвения, которые в условиях присутствия в конъюнктивальной полости гноя превращаются в язвы. Роговица мутнеет. После заживления дефекта остается бельмо. Если язва глубокая, то может произойти образование сквозного отверстия через всю ее толщу.
Тогда инфекция проникает внутрь глазного яблока, вызывая воспаление тканей. Это сопровождается еще более тяжелыми последствиями. Однако у новорожденных такой вариант развития встречается крайне редко.
Для предупреждения гонобленорреи
необходимы обследование беременных на предмет наличия гонореи и своевременное лечение заболевших.
У взрослых людей заболевание сопровождается более тяжелыми последствиями, в том числе нарушением деятельности сердца, опорно-двигательного аппарата. Хотя болезненным изменениям подвергается обычно один глаз, конъюнктивит часто заканчивается необратимой потерей зрения.
Чтобы снизить риск развития гонококкового конъюнктивита, согласно приказу Минздрава РФ №345 от26.11.1997 г. каждому новорожденному обязательно закапывают в глаза по капле 30%-но-го раствора сульфацила натрия (альбуцида) двукратно через 2—3 мин после предварительной обработки глаз раствором фурацилина или риванола.
Дифтерийный конъюнктивит обычно сопровождает дифтерию и вызывается той же бактерией. Сейчас дифтерия в связи с развитием вакцинации стала редкостью, поэтому данная форма конъюнктивита практически не встречается. Однако следует иметь представление об основных изменениях при этом заболевании, чтобы в случае необходимости уметь отличить от других и предпринять соответствующие меры.
Поражению подвергается как конъюнктива, так и роговица. Веки сильно отекают и уплотняются, что делает почти невозможным мигание. Отек сопровождается достаточно сильной болезненностью. На внутренней стороне век появляются плотные белые пленки, которые с трудом отделяются от подлежащей слизистой. При отделении их слизистая кровоточит. Из полости конъюнктивы выделяется мутноватая жидкость. Примерно через неделю от начала заболевания пленки начинают отходить. В этот период отделяемое становится гнойным. Спустя 2 недели воспаление затихает. Образуются рубчики, которые, стягивая слизистую, могут деформировать глазную щель и, таким образом, приводить к косметическим дефектам.
Изменения в роговице происходят из-за сдавливания ее уплотненными веками и токсического действия возбудителя. На ней появляются эрозии и язвы, через которые инфекция может попадать внутрь глазного яблока, что приводит в итоге к слепоте.
Не меньшую угрозу представляют и вирусные конъюнктивиты
. Они лечатся труднее и дольше, чем бактериальные, и часто приобретают по распространенности характер эпидемий. Чаще всего вирусные конъюнктивиты вызывают вирус герпеса и аденовирус.
Герпетический конъюнктивит
характеризуется длительным течением, поражает преимущественно один глаз. У детей встречается чаще, чем у взрослых. Существует вариант легкого течения, который еще называют простой формой герпетического конъюнктивита. Он проявляется небольшим покраснением слизистой. Иногда из полости конъюнктивы выделяется небольшое количество жидкости. Состояние больного при этом не изменяется, и в ряде случаев заболевание может даже протекать незаметно.
Другая форма называется пузырьковой. Основной ее признак - это образование на краях век пузырьков, содержащих прозрачную жидкость. Через несколько дней она мутнеет, а затем пузырек подсыхает, и образуется медленно заживающая язвочка. При этой форме больные предъявляют жалобы на зуд и болевые ощущения в глазах, резь при ярком свете, боль при прикосновении. Одним из самых ранних признаков называют повышенное слезотечение.
Аденовирусный конъюнктивит
относится к группе острых респираторных вирусных инфекций, сопровождается резким повышением температуры, воспалительными изменениями в глотке и поражением слизистой глаз. Пути передачи воздушно- капельный или контактный. Массовое поражение наблюдается чаще зимой. Начальные признаки заболевания легко спутать с обычной простудой: лихорадка, насморк, кашель. Отмечается увеличение подчелюстных лимфоузлов. Воспаление поражает сначала один, потом другой глаз.
Слизистая оболочка отекает, из полости конъюнктивы выделяется гнойная или слизистая жидкость. Данная форма включает в себя еще три вида, которые имеют свои особенности течения: одна из них характеризуется наличием небольшого воспаления и ограничивается этим, полностью исчезая через 5-7 дней, другая проходит с образованием пленок на слизистой, третья протекает с высыпанием на внутренней стороне и пузырьков. Последняя исчезает спустя примерно 2 недели, оставляя после себя мелкие, постепенно исчезающие рубчики.
Хламидийные конъюнктивиты вызываются хламидиями-представителями простейших, которые обладают способностью поражать глаза и мочеполовую систему. В первом случае заболевание, вызванное этими микроорганизмами, называется трахомой или паратрахомой в зависимости от того, какая разновидность возбудителя его вызвала.
Наибольшее распространение трахома получила в экономически отсталых странах. Плохое питание, большая плотность населения, отсутствие санитарно-гигиенической просвещенности способствуют ее развитию. Больше всего случаев трахомы ежегодно регистрируется в Африке, Азии и Латинской Америке.
Трахома - это серьезное заболевание, которое без надлежащего и своевременного лечения может вызвать окончательную потерю зрения. Оно поражает только людей, от животных заразиться нельзя. Перенос возбудителя на конъюнктиву происходит через грязные руки или при пользовании общим полотенцем и другими личными вещами больного.
С момента заражения и до появления первых симптомов проходит около 14 дней.
Симптомы развиваются постепенно, пик заболевания приходится примерно на 20-й день. Сначала больные жалуются на ощущение тяжести в веках, слезотечение. Появляется чувство засоренности глаз, больные часто моргают. Из полости конъюнктивы выделяется гной, из-за которого по утрам больному трудно открывать глаза.
Слизистая оболочка становится толстой, красной, а затем приобретает темно- синюшный цвет. Если отвернуть веко, на его внутренней стороне становятся заметны округлой формы уплотнения, находящиеся в толще слизистой. Из-за этого поверхность ее утрачивает свою гладкость, становится бугристой. Роговица при трахоме тоже страдает. В ней появляются мелкие очаги воспаления в виде зерен. Заживая, они оставляют после себя впадины на роговице, которые искажают видение предметов. Роговица мутнеет, в ее толщу прорастают сосуды, которых в норме там не должно быть, из-за чего зрение очень сильно ухудшается.
Трахома может заканчиваться благоприятно для больного, оставляя лишь незначительное снижение зрения, однако может протекать и в тяжелой форме, когда в течение многих лет и даже десятилетий происходит чередование обострений с периодами кажущегося выздоровления.
После выздоровления почти в любом случае остаются заметные косметические дефекты. Так, часто вследствие Рубцовых изменений отмечаются выворот наружу век, неправильный рост ресниц в сторону глазного яблока, полное их отсутствие. Поражения роговицы оставляют после себя уродующие лицо бельма. Иногда происходит срастание внутренней поверхности века с глазным яблоком. Вследствие поражения слезного аппарата прекращается выделение слезной жидкости, смачивающей и питающей роговицу. Это ведет к ее высыханию, появлению неприятных ощущений и боли в глазах.
После перенесенной трахомы человек становится особенно восприимчив к различного рода инфекциям, поражающим глаза.
Паратрахома первично поражает мочеполовые органы. Это заболевание часто встречается у членов одной семьи, в большей степени у молодых женщин. Заражение может происходить через воду, например в бассейнах, через предметы личной гигиены. Возможен занос микробов в глаза с немытых рук. В отличие от трахомы паратрахома возникает остро, полное проявление симптомов занимает всего 1-2 дня. Признаки этих двух заболеваний сходны. Болезненный процесс, как правило, развивается на одном глазу. Течение болезни длительное, в среднем до выздоровления проходит около 2-3 месяцев.
У здоровых людей слезная жидкость выполняет и бактерицидную функцию. Являясь раствором солей, она создает неблагоприятную среду для микробов, что препятствует размножению на слизистой вредных микроорганизмов.
В настоящее время все большее внимание уделяется аллергическим заболеваниям, обусловленным повышением чувствительности организма к какому-то веществу или группе соединений. Подобную природу могут иметь и конъюнктивиты. Наиболее часто воспаление конъюнктивы происходит под воздействием лекарств и пыльцы растений.
Лекарственный конъюнктивит может появляться при воздействии и таких препаратов, как обезболивающие, антибиотики, синтетические противомикробные средства - сульфаниламиды, хинолоны, фторхинолоны, нитрофураны. При этом симптомы становятся заметны через короткое время - от нескольких минут до 4-8 ч.
Отмечается покраснение слизистой глаза, на склере и внутренней стороне века просвечивают сосуды. Иногда они разрываются, образуются очажки кровоизлияний. Веки и кожа вокруг глаз отекают. Больной жалуется на чувство зуда, повышенное слезотечение. Характерной чертой лекарственного конъюнктивита является то, что он проявляется не только на слизистой глаза. Часто отмечаются реакции со стороны кожи (в виде появления сыпи) и других органов. При отмене лекарства, ставшего причиной развития заболевания, все признаки быстро проходят.
Поллинозный конъюнктивит (от латинского слова pollen - «пыльца») вызывается пыльцой растений. Наиболее часто массовое поражение происходит в период цветения растений. Аллергию могут вызывать пыльца лебеды, сирени и т. д. Весьма актуальной проблемой ежегодно становится цветение тополей. В зависимости от срока цветения растения-аллергена эта форма конъюнктивита длится в течение 2-3 недель в любой период от ранней весны до конца лета. Иногда заболевание доставляет неприятности в течение всего сезона, если человек чувствителен к пыльце нескольких растений.
Проявления начинаются почти сразу после воздействия пыльцы и заключаются в появлении слезотечения, ощущения «соринки в глазу», покраснения конъюнктивы, жжения. Больному становится больно смотреть на свет. Достаточно часто аллергия на пыльцу сопровождается поражением слизистой носа, появляется насморк. Как правило, с годами проявления аллергии на пыльцу становятся слабее, изредка даже сходят на нет.
Кератит представляет собой заболевание воспалительной природы, поражающее роговицу глаза. Проявляется оно в результате воздействия внешних факторов среды, таких как различные вирусы, бактерии, грибы, при многих хронических инфекционных заболеваниях, например туберкулезе или сифилисе. Кератит может стать следствием конъюнктивита. В этом случае изменения в роговице развиваются при сдавливании ее воспаленной, увеличенной из-за отека конъюнктивой. При этом нарушается снабжение роговицы питательными веществами, а в условиях их дефицита легко развиваются болезненные процессы. Кроме того, на роговицу неблагоприятное влияние оказывает гнойное отделяемое конъюнктивы, которое в избытке образуется при различного рода конъюнктивитах.
Кератит может стать следствием даже такой, казалось бы, незначительной причины, как ушиб лица. При этом в результате сотрясения могут образовываться мельчайшие дефекты роговицы, которые служат входными воротами для микроорганизмов нормальной микрофлоры конъюнктивы, которые в создавшихся условиях могут вызывать развитие воспаления.
Доказано, что заболевание может возникать в результате аллергических реакций и гиповитаминозов.
Среди проявлений называют светобоязнь, учащенное моргание, постоянное слезотечение, усиливающееся на свету. Заметным становится помутнение роговицы, равномерное или в виде очажков, которые могут со временем преобразовываться в язвы. Через них возможно проникновение инфекции внутрь глазного яблока. Поверхность роговицы становится сухой и неровной.
В некоторых случаях она начинает прорастать сосудами, которых в норме не содержит. У здорового человека при прикосновении к роговице проявляется роговичный рефлекс: происходит мигание. Больной, страдающий кератитом, не отвечает на прикосновение, или для раздражения роговицы требуется воздействие большей силы. Это свидетельствует о понижении чувствительности роговицы. Однако наряду с этим больные часто жалуются на сильные боли в глазах.
Лечение кератита включает в себя применение обезболивающих, антибиотиков, а в период выздоровления - гормонов, витамина В2. Рекомендуется проведение физиотерапевтических процедур, наиболее действенным методом называют ультразвук.
Статья из книги: Супер-зрение: Лучшие рецепты народной медицины от А до Я | Козлова Е.А. Кочнева С.А.